Las complicaciones vasculares, neuropáticas e infectológicas son las principales responsables de la elevada morbimortalidad que la diabetes presenta. Para evitarlas, es clave promover el conocimiento y un mejor manejo de esta enfermedad
Entrevista con la Dra. Noelia Capellato (M.N. 111.370)
Médica de Familia, Dermatóloga, Hospital Italiano de Buenos Aires
Por la Lic. María Fernanda Cristoforetti, Editora del Sello Editorial Lugones©, Ciudad de Buenos Aires, Argentina
La diabetes mellitus (DM) es una enfermedad crónica y compleja que requiere de un constante manejo médico de abordaje multidisciplinario con el objetivo de reducir la glucemia, y reconocer y prevenir las complicaciones agudas y crónicas para mejorar la calidad de vida de las personas que viven con DM, por ejemplo en el cuidado de la piel.
Según datos de la Cuarta Encuesta Nacional de Factores de Riesgo (2018), el 12,7% de la población adulta de Argentina presenta diabetes o glucemia elevada. “Su creciente prevalencia y la magnitud del daño que ocasiona convierten a la DM en un problema central de salud pública, tanto en nuestro país como en todo el mundo. Las complicaciones vasculares, neuropáticas e infectológicas son las principales responsables de la elevada morbimortalidad que la DM presenta. Por estos motivos, resulta fundamental promover el conocimiento y un mejor manejo de esta enfermedad”, afirma la Dra. Noelia Capellato, Médica de Familia y Dermatóloga, del Hospital Italiano de Buenos Aires.

“La educación y el acompañamiento son los auténticos pilares para promover y fortalecer el autocuidado y la adherencia al tratamiento”, señala la Dra. Noelia Capellato
– ¿Qué formación requiere un médico especialista en diabetes cuando está frente a un paciente diabético con lesiones cutáneas?
– Los médicos que atienden a personas con diabetes mellitus deben estar formados para saber reconocer, jerarquizar y abordar las diferentes manifestaciones cutáneas que pueden presentar estos pacientes, dado que el diagnóstico precoz previene la aparición de complicaciones como, por ejemplo, de una úlcera en el pie, considerada el factor de riesgo más importante para la amputación de un miembro en esta patología.
Se conoce que el riesgo estimado a lo largo de la vida de una persona con diabetes mellitus de desarrollar una úlcera por pie diabético oscila entre un 15% y un 25%, y cuando esta se establece, determina una gran morbilidad, además de alteraciones en la calidad de vida y altos costos, tanto para el sistema de salud como para el paciente y su familia.
La formación de los médicos en lesiones cutáneas propias de la DM ha permitido también la educación del paciente logrando mejores resultados en los últimos años. Esta tarea de prevención y autocuidado lo empodera, y le da la posibilidad de reconocer y manejar las posibles complicaciones agudas que puedan surgir.
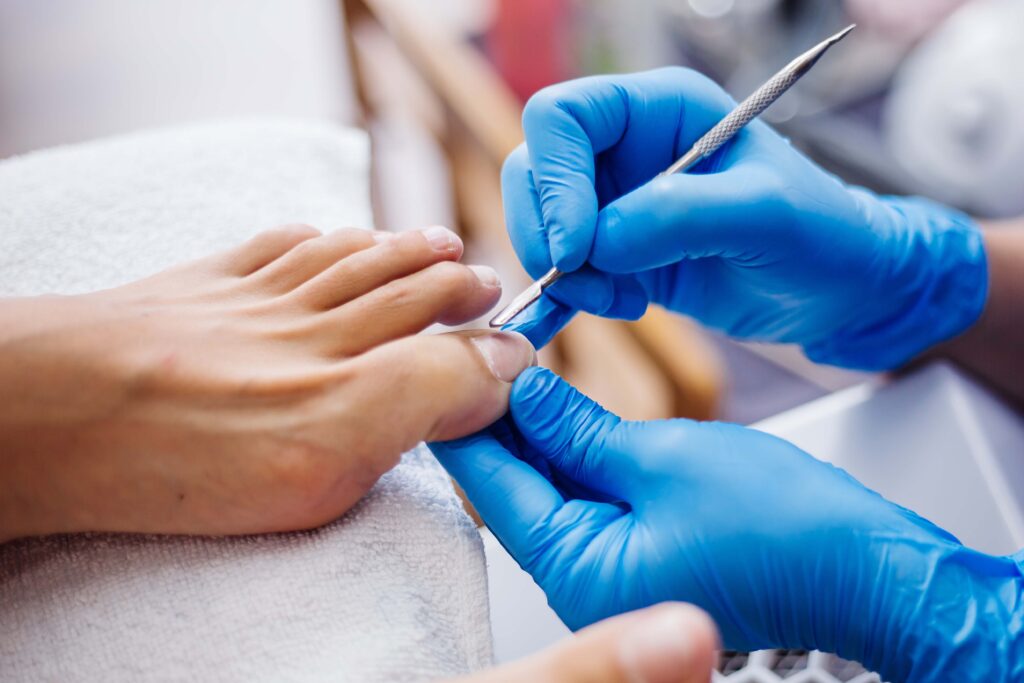
Si surgen problemas en las uñas, es fundamental acudir a un podólogo especializado en pie diabético
– ¿Cuáles son las lesiones cutáneas más graves que pueden presentar los pacientes con diabetes?
– Aquellos con DM de larga data, y sobre todo quienes no mantienen un buen control metabólico de su enfermedad, es probable que presenten ciertas alteraciones fisiopatológicas específicas, que pueden suceder de manera progresiva como, por ejemplo, el compromiso de la macrovasculatura (enfermedad vascular periférica) o de la microvasculatura (microangiopatía diabética), la neuropatía sensitiva, motora y autonómica, y la propensión a las infecciones que, en conjunto, predispondrán a la aparición de lesiones cutáneas.
Podemos aclarar que la neuropatía autonómica es responsable de la xerosis, del adelgazamiento o atrofia de la piel, de la formación de fisuras, de la descamación y de la aparición de helomas en sitios sujetos a roce o hiperpresión.
Por su parte, en el caso de un paciente cuyo miembro está afectado por una enfermedad vascular periférica puede ocurrir que cualquier disrupción de la barrera cutánea (como un simple intertrigo interdigital en el pie o un desgarro cutáneo en la pierna) provoque úlceras crónicas dado que no se puede suplir este aumento de los requerimientos metabólicos de ese miembro. Estas disrupciones de la barrera cutánea pueden comportarse como “puertas de entrada” y constituir lo que los dermatólogos llamamos “lesiones preulcerativas”; de estas, las más frecuentes son los helomas, hematomas, ampollas, intertrigos, fisuras, hiperqueratosis, onicodistrofia y onicomicosis.
Debemos prestar especial atención a la presencia de helomas o “callos”, que suelen localizarse en áreas de roce o de hiperpresión, tanto en las plantas de los pies, como en el dorso, los dedos o en el área interdigital. Generalmente se producen por un círculo vicioso de xerosis, atrofia de la piel, hiperpresiones por deformidades en el pie (neuropatía motora) y por el uso de un calzado incorrecto o mal adaptado. Hay que tener en cuenta que muchas veces esta condición no es advertida por el paciente (neuropatía sensitiva), quien no motiva la consulta o, peor aún, opta por automedicarse con callicidas o ácidos, lo que suscita la aparición de una úlcera por pie diabético (mal perforante plantar).
Cuando un callo o un heloma posee una coloración violácea (hematoma) en la totalidad o en un sector de la lesión, el riesgo de ulceración posterior es inminente, lo que demanda la urgente consulta con el especialista.
Otras de las lesiones que se consideran preulcerativas (ya que al estar presentes pueden originar una disrupción de la barrera cutánea) son las micosis superficiales, tan frecuentes en las personas con DM, como los intertrigos micóticos en todos los pliegues de la piel, las tiñas palmoplantares y las onicomicosis en manos y pies.
– ¿Cuál de las patologías mencionadas requiere un diagnóstico más complejo?
– La DM es uno de los factores de riesgo para padecer onicomicosis, una condición muy prevalente que aproximadamente un tercio de los pacientes con DM presenta. Cabe aclarar que no todas las alteraciones en las uñas se deben a la presencia de onicomicosis; estos cambios en varias ocasiones pueden originarse por otras patologías, que también son frecuentes en personas con DM (como la hiperqueratosis de las uñas en casos de enfermedad vascular periférica o cambios ungueales de la psoriasis) y por ello es importante confirmar el diagnóstico etiológico con un estudio micológico.
Dado que la onicomicosis representa un riesgo potencial de desarrollar úlceras, osteomielitis y amputación, es clave tratarla en los pacientes con DM. En este punto, hay que señalar que no todos los antimicóticos son efectivos para todos los hongos y además algunos de los antimicóticos sistémicos más utilizados (como el itraconazol) pueden interaccionar potencialmente con ciertos fármacos hipoglucemiantes orales, por lo cual el profesional deberá tener en cuenta cada caso en particular antes de la prescripción médica.
Otro punto a destacar es que, a causa de la neuropatía, las infecciones en general en las personas con DM suelen ser oligosintomáticas. Dado que las infecciones cutáneas no son la excepción, en ocasiones los pacientes consultan tardíamente cuando las infecciones han progresado. Es por ello que en el consultorio se requiere siempre una exhaustiva evaluación de la piel a fin de arribar a soluciones de continuidad, cambios de coloración, colecciones, etc.
Asimismo, es esencial realizar una evaluación de la piel de los miembros inferiores en busca de signos que suelen acompañar a la enfermedad vascular periférica (anhidrosis, piel fina y brillante, falta de pelo, cambios en la coloración, palpación de la temperatura, relleno capilar) y nunca olvidar la toma de los pulsos periféricos.
Por su parte, la ecografía Doppler arterial, con la medición del índice tobillo/brazo en reposo, evalúa el flujo sanguíneo en las extremidades y diagnostica la enfermedad arterial periférica (es decir, compara la presión arterial en los tobillos y los brazos para calcular este índice para detectar obstrucciones y evaluar la calidad vascular). Es la prueba de diagnóstico inicial para la enfermedad arterial periférica; es un estudio no invasivo, con una baja sensibilidad (60%), pero una alta especificidad (90%) para isquemia en personas con DM.
– ¿Por qué es importante el abordaje multidisciplinario en un paciente con diabetes?
– Para preservar y mejorar su calidad de vida, es fundamental que la persona con diabetes mellitus consulte con su médico diabetólogo quien será el encargado de articular y tratar las diferentes circunstancias patológicas que se presenten. Por ello, siempre decimos que el abordaje terapéutico de estos pacientes debe ser multidisciplinario, para lo cual es clave convocar a profesionales de múltiples especialidades médicas y no médicas (endocrinólogo, dermatólogo, traumatólogo, nutricionista, cardiólogo, entre otros) con el objetivo de identificar y corregir, cuando sea posible, las potenciales alteraciones en la salud.
Adicionalmente, una vez al año como mínimo, debe realizarse el examen de pies a cargo de profesionales entrenados para tal fin. El mismo incluye el test del monofilamento, la toma de los reflejos, la prueba de la sensibilidad térmica, dolorosa y propioceptiva con diapasón para detectar la neuropatía.

Se aconseja aplicar diariamente una emulsión hidratante con propiedades antiglicantes y urea
– ¿Cómo puede un paciente con diabetes vivir con su piel sana? ¿Qué debe tener en cuenta para el cuidado de la piel?
– En el consultorio, el diabetólogo debe educar al paciente acerca de la importancia del cuidado de su piel, que incluye: el autoexamen diario del pie, realizar baños con agua tibia para evitar quemaduras, utilizar jabón suave cremoso, secar cuidadosamente los pliegues cutáneos (desaconsejando el uso de secadores de pelo porque pueden generar quemaduras cutáneas) y colocar crema humectante al menos una vez al día. En este punto, se recomiendan los productos que contengan Urea dado que es un componente natural de la piel que retiene el agua, le otorga mayor flexibilidad y resistencia, y la mantiene hidratada por 24 horas.
También se recomiendan los tópicos que contengan aceites como el de Rosa Mosqueta, que se suma a los efectos de la Urea. Cabe agregar que las destacadas propiedades de las Vitaminas A y E, con su función antioxidante, el estímulo de la regeneración celular y la contribución a la síntesis de colágeno son las características esenciales que deben contener las cremas o emulsiones humectantes que la piel de las personas con DM necesita.
Por último, resta destacar que la DM demanda un verdadero trabajo en equipo, tanto desde lo profesional como lo familiar, por ello, la educación y el acompañamiento del paciente son los auténticos pilares para promover y fortalecer su autocuidado y la adherencia al tratamiento.

Referencias
- Ministerio de Salud de la Nación. Pautas para la prevención y el abordaje del pie diabético. Buenos Aires, Argentina, 2021. Disponible en: https://bancos.salud.gob.ar/recurso/pautas-para-la-prevencion-y-el-abordaje-del-pie-diabetico.
- Cuarta Encuesta Nacional de Factores de Riesgo. Principales resultados 2018. Ministerio de Salud de la Nación. Citado: agosto de 2020.
- Cathcart S, Cantrell W, Elewski BE. Onychomycosis and diabetes. J Eur Acad Dermatol Venereol 2009;23:22-1119.
- Cohen-Sabban E, Cabo H, Puchulu F. Diabetes y piel. 1º ed. Ediciones Journal; 2013.
- Gerhard-Herman MD, Gornik HL, Barrett C, Barshes NR, Corriere MA, Drachman DE, et al. 2016 AHA/ACC Guideline on the management of patients with lower extremity peripheral artery disease: executive summary. A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Circulation 2017 Mar 21;135(12):e686-725.
Autora del artículo: Lic. María Fernanda Cristoforetti. Derechos de reproducción: Sello Editorial Lugones©, Editorial Biotecnológica S.R.L. Se prohíbe la reproducción total o parcial de este artículo sin las autorizaciones de la autora y de la editorial. Obra registrada en la Dirección Nacional del Derecho de Autor, Ministerio de Justicia y Derechos Humanos de la República Argentina. Ciudad de Buenos Aires, Argentina.