Las úlceras del pie diabético -neuropáticas y vasculares- pueden generar graves consecuencias en la salud y en la calidad de vida. Para su tratamiento, el desbridamiento enzimático se postula como la mejor opción para su cuidado y abordaje
Entrevista con la Dra. Mabel Carrió (M.N. 68739), Médica Diabetóloga, Directora del Centro Municipal de Diabetes Dr. Alberto Maggio y del Hospital de Día de Pie Diabético Malvinas Argentinas, Directora de la Diplomatura de Pie Diabético, Universidad Nacional del Nordeste (UNNE)
Lic. María Fernanda Cristoforetti, Editora de Lugones Editorial
Las úlceras del pie diabético pueden provocar discapacidad física y pérdida de la calidad de vida. “Las úlceras neuropáticas y las vasculares se diferencian por su causa subyacente y los síntomas que presentan. Su tratamiento implica el cuidado de las heridas a través del desbridamiento del tejido necrótico, la reducción de la presión de la carga sobre el área afectada y el control de los niveles de glucosa en sangre, entre otros aspectos”, adelanta la Dra. Mabel Carrió, Médica Diabetóloga, Directora del Centro Municipal de Diabetes Dr. Alberto Maggio y del Hospital de Día de Pie Diabético Malvinas Argentinas.
Mirá el video de la entrevista con la Dra. Mabel Carrió con los aspectos mas destacados: “El tratamiento de las úlceras neuropáticas y vasculares implica el cuidado de las heridas a través del desbridamiento del tejido necrótico, la reducción de la presión de la carga sobre el área afectada y el control de los niveles de glucosa en sangre”
– ¿Cómo se clasifican las úlceras del pie diabético?
– Las clasificaciones de las úlceras del pie diabético son herramientas que ayudan a mejorar la comunicación entre los profesionales de los equipos de salud. Entre sus características1:
- Brindan precisión diagnóstica y predicen el pronóstico en una etapa temprana.
- Ayudan a los médicos a no omitir factores pronósticos importantes durante la evaluación del paciente y la herida.
- Favorecen la derivación oportuna, con un enfoque de tratamiento más radical, y justificando estrategias de costo-beneficio2.
- Facilitan el manejo por medio de la telesalud, la referencia y la contrarreferencia.
- Proporcionan información estadística.
- Benefician la unificación de criterios en los estudios de investigación.
- Mejoran la calidad de la atención y permiten disminuir las amputaciones mayores.
- Optimizan el seguimiento de los pacientes ambulatorios e internados como herramienta de evaluación de la evolución de las lesiones en respuesta a los tratamientos.
En la Argentina, los lineamientos nacionales indican usar Texas para el primer nivel. Sin embargo, en nuestro servicio, adoptamos la clasificación de San Elian que nos demostró ser efectiva. En la imagen, un caso ilustrativo de pie de Charcot con una úlcera por aumento de la presión soportada en una prominencia ósea
Las recomendaciones acerca de su uso varían según las diferentes sociedades médicas, autores y países. En la Argentina, los lineamientos nacionales del pie diabético indican usar Texas para el primer nivel.
En nuestro Hospital de Día de Pie Diabético Malvinas Argentinas utilizamos el sistema de valoración de heridas de San Elian que evalúa 10 factores anatómicos, agravantes y tisulares en distintos grados (leve, moderado, severo), y permite el seguimiento y la reevaluación determinando tres tipos de gravedad (leve, moderado, severo) con distintos pronósticos de cicatrización, amputación y muerte.
El Comité de Pie Diabético de la Sociedad Argentina de Diabetes (SAD) confeccionó una aplicación para el teléfono celular que consiste en una calculadora de clasificaciones de pie diabético para determinar varias categorías en simultáneo (Texas, Infectious Diseases Society of America [IDSA], sistema latinoamericano de valoración de heridas de San Elian, Wound, Ischaemia, and foot Infection [WIfI] y Site, Ischemia, Neuropathy, BActerial Infection, Depth[SINBAD]).
El mismo fue validado en un estudio realizado en nuestro país, se analizaron 312 pacientes con pie diabético y se determinó el riesgo según las cinco clasificaciones. Los resultados sirvieron para mejorar las directivas del diagnóstico y tratamiento. Desde el punto de vista fisiopatológico, las úlceras del pie diabético se clasifican en neuropáticas, isquémicas y neuroisquémicas, teniendo en cuenta que en el momento de la consulta el 60% se encuentra infectada.
Las úlceras del pie diabético se clasifican en neuropáticas, isquémicas y neuroisquémicas, teniendo en cuenta que en el momento de la consulta el 60% se encuentra infectada. En la imagen, un ejemplo de úlcera vascular
– ¿Qué diferencia a las úlceras neuropáticas de las vasculares?
– Las úlceras neuropáticas y las úlceras vasculares se diferencian principalmente por su causa subyacente y los síntomas que presentan3.
Úlceras neuropáticas
- Se producen por la pérdida de la sensibilidad protectora, sumado a las alteraciones anatómicas que genera la “neuropatía motora”, como ser dedos en garra, caída de la cabeza de los metatarsianos con aumento de la presión en dicho nivel y atrofia muscular, mientras que la “neuropatía autonómica” provoca anhidrosis y hace que la piel sea más frágil, con presencia de grietas o fisuras.
- También se produce un aumento de la presión vertical y cizallamiento que genera hiperqueratosis, heloma, hematoma y finalmente úlcera, que puede concluir en osteomielitis. Las úlceras neuropáticas suelen localizarse en sitios de traumatismo (a menudo repetitivo) o de presión prolongada, como la punta del dedo del pie (p. ej., debido a un dedo en martillo), el lado medial de la primera articulación metatarsofalángica o la superficie plantar produciendo así la úlcera típica del pie diabético llamado “mal perforante plantar”.
- En general son indoloras y se detectan por casualidad al notar una herida o por presentar signos de sobreinfección, como celulitis y secreción purulenta fétida de los pies. Se ha validado una evaluación simple que utiliza un filamento de 10 g como una medida de la capacidad del pie para detectar la sensibilidad.
- También podemos valorar la sensibilidad protectora con diapasón y, en caso de no contar con una herramienta, puede usarse la valoración de Ipswich que solo requiere el empleo de los dedos. Cabe recordar que estos tres exámenes valoran fibras gruesas de sensibilidad protectora, sin embargo, las recomendaciones de la American Diabetes Association (ADA 2024) mencionan tener una valoración de fibras gruesas y pequeñas. Nos referimos a fibras mielínicas y amielínicas que requieren de una valoración térmica, reflejos aquileano, aguja y diapasón. Existen score validados como el Neuropathy Disability Score (NDS) o el Michigan Neuropathy Screening Instrument (MNSI).
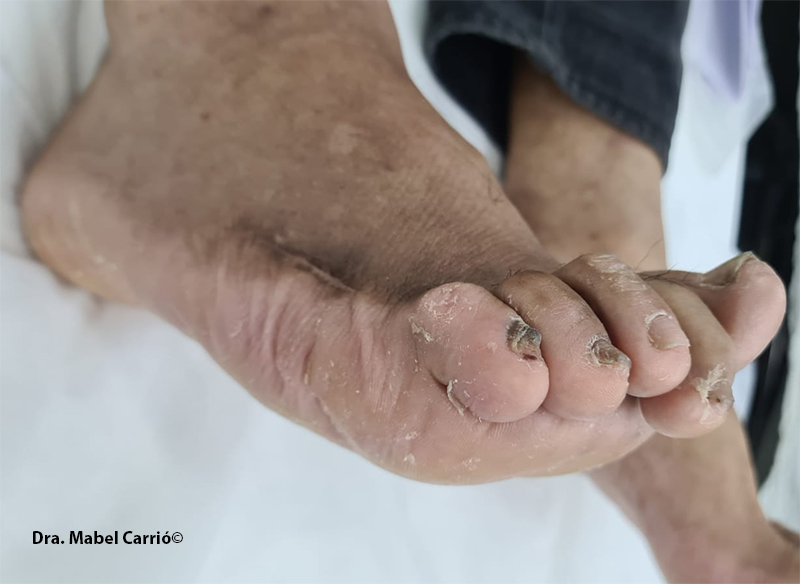
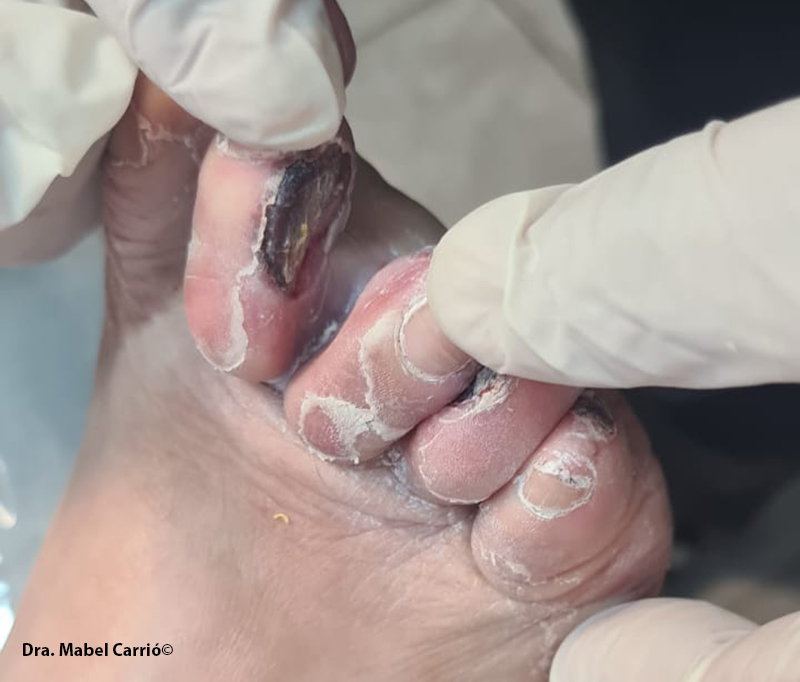
Las úlceras neuropáticas suelen localizarse en sitios de traumatismo o de presión prolongada, como la punta del dedo del pie, el lado medial de la primera articulación metatarsofalángica o la superficie plantar. En la imagen, se observan dedos en garra por mal apoyo
Úlceras vasculares
- Se producen por la mala circulación sanguínea en los pies, lo que puede provocar una reducción en el suministro de oxígeno y de nutrientes a los tejidos del pie, que conduce a la muerte celular y la destrucción tisular con la formación de la úlcera. Las úlceras arteriales pueden afectar la parte distal del pie en áreas de traumatismo (p. ej., dedos y talones), caras laterales y la parte anterior de la pierna. Los pacientes pueden presentar antecedentes de claudicación intermitente. Cabe mencionar que cada tres personas con diabetes y enfermedad arterial periférica, una claudica debido a la neuropatía o tiene una presentación atípica. La elevación de la pierna puede empeorar el dolor porque da lugar al drenaje de sangre y el pie se torna pálido (palidez por elevación), y disminuye cuando la pierna está en posición inclinada.
- Las úlceras a menudo son secas y parecen “perforadas”, con bordes bien delimitados, y una base necrótica pálida, no granulosa, con decoloración y atrofia de la piel. El retorno tardío del color rojo o el llenado venoso prolongado cuando la pierna está en posición de declive, también pueden ser signos de disminución de la perfusión, pulsos pedios, tibiales posteriores anormales, frío en una sola pierna o pie; incluso pueden acompañarse de otros síntomas como entumecimiento, hormigueo, sensación de frío, eritema vascular y pérdida de los vellos.
No obstante, el paciente puede no tener dolor por la neuropatía y no suele haber humedad, salvo que las úlceras estén sobreinfectadas.
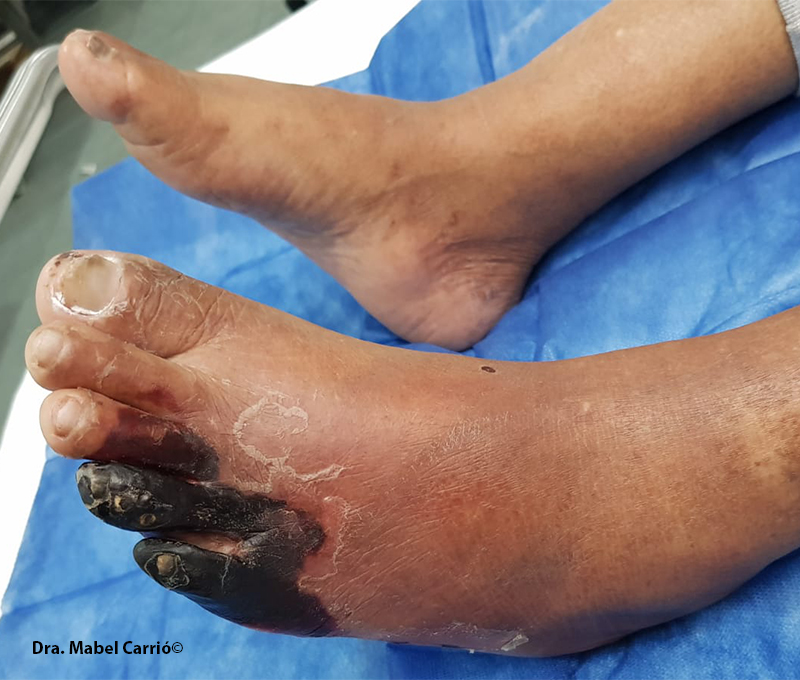
Las úlceras a menudo son secas, con bordes bien delimitados, y una base necrótica pálida, no granulosa, con decoloración y atrofia de la piel. En la imagen, el caso de una úlcera vascular que presenta estas características
Es importante destacar que ambos tipos de úlceras pueden ocurrir en la misma persona y que el tratamiento dependerá del tipo y la gravedad de cada caso.
Además de la palpación de los pulsos arteriales en la pierna y el pie, un método simple para identificar la disminución de la perfusión de las extremidades inferiores es la medición del índice tobillo-brazo (ITB).
El ITB se realiza con un manguito de presión arterial estándar y un dispositivo de ultrasonido Doppler. Un ITB inferior a 0,9 indica enfermedad arterial periférica, mientras que un ITB más bajo se asocia con enfermedad vascular más grave. Se pueden observar ITB falsamente normales o incluso elevados en pacientes con vasos no compresibles, en aquellos con diabetes causada por glicación de los vasos sanguíneos, calcificación de Mönckeberg y en ancianos con calcificación vascular.

Un índice tobillo-brazo inferior a 0,9 indica enfermedad arterial periférica, mientras que un índice tobillo-brazo más bajo se asocia con enfermedad vascular más grave. Fuente imagen: Rev Soc Arg Diab 2023;57(1)
– ¿Cuáles son los factores de riesgo para el desarrollo de ambos tipos de úlceras?
– Los factores de riesgo para el desarrollo de úlceras neuropáticas y vasculares incluyen4:
- A la anamnesis: tabaquismo, dislipemia, hipertensión arterial, duración prolongada de la diabetes (más de 10 años), vivir solo, bajo nivel socioeconómico, dificultades para llegar a los centros de atención, falta de educación acerca del cuidado de los pies, mal control metabólico determinado por la HbA1c, uso de medias y calzado inadecuados, enfermedad renal determinada por filtrado glomerular menor a 60 mL/min/1.73 m2 y pérdida de proteínas por orina mayor a 30 mg, obesidad, sedentarismo y no concurrir a los controles de podología.
- Al examen físico: neuropatía diabética, pérdida de sensibilidad y deformidad en los pies, onicopatía y enfermedad arterial periférica.
La palpación del pulso en el tobillo y el pie es una parte central del examen vascular, pero los pulsos palpables tienen baja sensibilidad (71,7%) y especificidad (72,3%) para detectar la enfermedad arterial periférica. Dado que la enfermedad arterial periférica afecta aproximadamente a la mitad de las personas con úlceras del pie diabético5, se deben considerar pruebas no invasivas con el ITB o el índice dedo-brazo, y/o derivar a especialistas vasculares en personas con úlceras del pie diabético. También hay que tener presente los antecedentes familiares de enfermedades cardiovasculares.
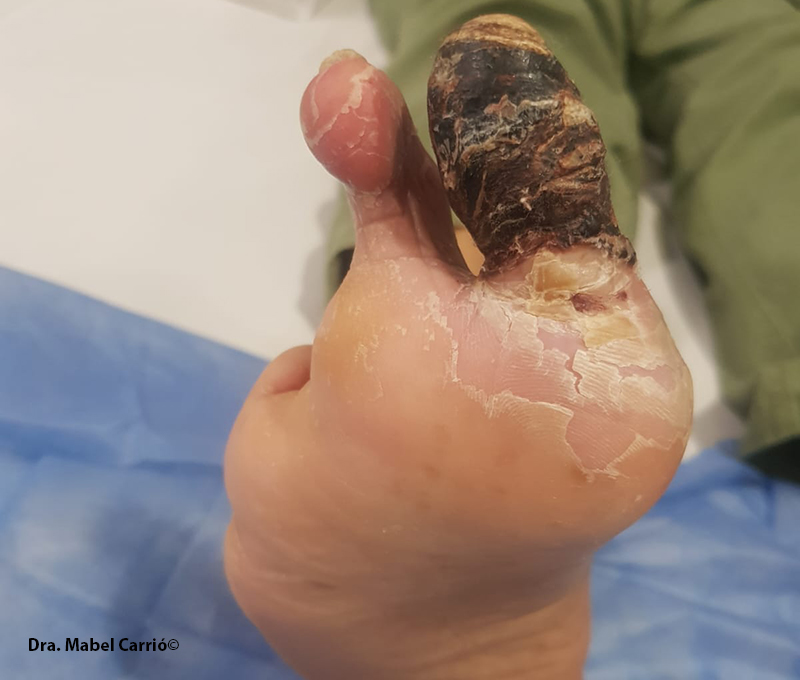
Dado que la enfermedad arterial periférica afecta aproximadamente a la mitad de las personas con úlceras del pie diabético, se deben considerar pruebas no invasivas con el índice tobillo-brazo o el índice dedo-brazo. En la imagen, se observa una úlcera vascular, con necrosis
– ¿Qué consecuencias generan en la salud y calidad de vida del paciente?
– Las úlceras neuropáticas y vasculares pueden generar graves consecuencias en la salud y en la calidad de vida del paciente como:
- Complicaciones locales. a) Infección de leve a moderada, incluso lo que se denomina “ataque de pie diabético”, síndrome que se produce por efecto de la infección en los compartimentos del pie, con rápida progresión por medio de tendones, músculos; b) gangrena: parcial o total (tener en cuenta siempre diferenciar necrosis seca de necrosis húmeda); c) amputación (menor o mayor); d) cicatrización demorada y prolongada.
- Complicaciones sistémicas. a) sepsis (infección generalizada); b) insuficiencia renal debido a la infección o toxicidad; c) problemas cardiovasculares (infarto, accidente cerebrovascular); d) depresión y ansiedad que impactan en la calidad de vida, y generan dolor crónico, discapacidad y limitación funcional, pérdida de autonomía y estigma social.

La depresión y ansiedad que provocan las úlceras del pie diabético impactan en la calidad de vida, y generan dolor crónico, discapacidad y limitación funcional, pérdida de autonomía y estigma social
– ¿Qué puede contarnos de su experiencia al respecto en su consultorio?
– En un reciente trabajo de nuestro Servicio se analizaron los signos de depresión y calidad de vida, y se los asoció con la gravedad del pie diabético según la clasificación de San Elian.
Para ello, realizamos un estudio analítico de cohorte que incluyó a 106 pacientes adultos con diabetes tipo 2 y pie diabético de un hospital público de la Provincia de Buenos Aires. Los clasificamos según la severidad (CSE) en tres grupos acorde a la escala de San Elian (características topográficas, anatómicas, presencia de isquemia y componentes vasculares).
Realizamos un seguimiento durante 9 meses (de septiembre de 2022 a mayo de 2023). Aplicamos, al inicio y al final del período de seguimiento o en caso de alta, la escala de Hamilton (depresión) y el test de valoración de calidad de vida EsDQOL modificado. Además, analizamos los marcadores de laboratorio, clínicos y los antecedentes personales.
Los resultados a los que arribamos fueron: escala de San Elian 75% a grado I, 84,9% a grado II y 75% a grado III. La edad media en hombres fue de 64 y en mujeres de 70 años (p=0,007 chi-cuadrado), y la de antigüedad de la diabetes tipo de 16 años. No se registraron diferencias significativas entre el nivel de depresión y el grado del pie diabético, y se constató una mejor tendencia en la calidad de vida al finalizar el estudio.
Luego de este trabajo, concluimos que los adultos con diabetes tipo 2, al disminuir el grado de severidad del pie diabético según la escala de San Elian y lograr la cicatrización, desarrollaron menor nivel de depresión y mejor calidad de vida. Encontramos que los factores socioeconómicos y emocionales son de importancia para evitar complicaciones.

“Un reciente trabajo de nuestro Servicio destaca la importancia de considerar los factores socioeconómicos y emocionales para optimizar el manejo de las complicaciones de las úlceras del pie diabético”, explica la Dra. Mabel Carrió
– ¿Cuál es el tratamiento para las úlceras neuropáticas?
– El tratamiento de las úlceras neuropáticas implica el cuidado de las heridas a través del desbridamiento del tejido necrótico, la reducción de la presión de la carga sobre el área afectada, el control de los niveles de glucosa en sangre (idealmente hasta una hemoglobina A1c inferior al 8%), el tratamiento de la infección con antibióticos adecuados y la evaluación de la revascularización cuando existe enfermedad arterial periférica.
El enfoque de un equipo multidisciplinario que involucre a podólogos, especialistas en enfermedades infecciosas, en Nutrición y cirujanos vasculares, en colaboración con un médico de atención primaria, puede mejorar los resultados.
En este sentido, el desbridamiento regular permite eliminar las células senescentes, conseguir un equilibrio en relación con la biocarga presente en la herida, mejorar la microcirculación y normalizar los parámetros bioquímicos de la herida. Dicho desbridamiento puede ser cortante o enzimático, utilizando la colagenasa en combinación con otros métodos de cicatrización. Hay que realizar desbridamiento quirúrgico las veces que sea necesario, tanto de la zona hiperqueratósica como del lecho quirúrgico.
Una manera de preparar el lecho para el desbridamiento es con el uso de la enzima proteolítica colagenasa6. La colagenasa se emplea para el tratamiento de las heridas agudas y crónicas, menos dolorosas y traumáticas, como terapia tópica única o combinada7.
La colagenasa bacteriana procede del cultivo de Clostridium histolycitum, es la colagenasa exógena más característica que permite degradar las moléculas de colágeno en pequeñas cadenas de péptidos, mientras que la colagenasa intrínseca a nivel molecular rompe las fibras de colágeno en dos fragmentos. Esta diferencia es crucial, ya que las cadenas peptídicas propician la liberación de células como macrófagos, monocitos, queratinocitos y fibroblastos, los cuales cumplen un papel fundamental en el proceso de cicatrización8.
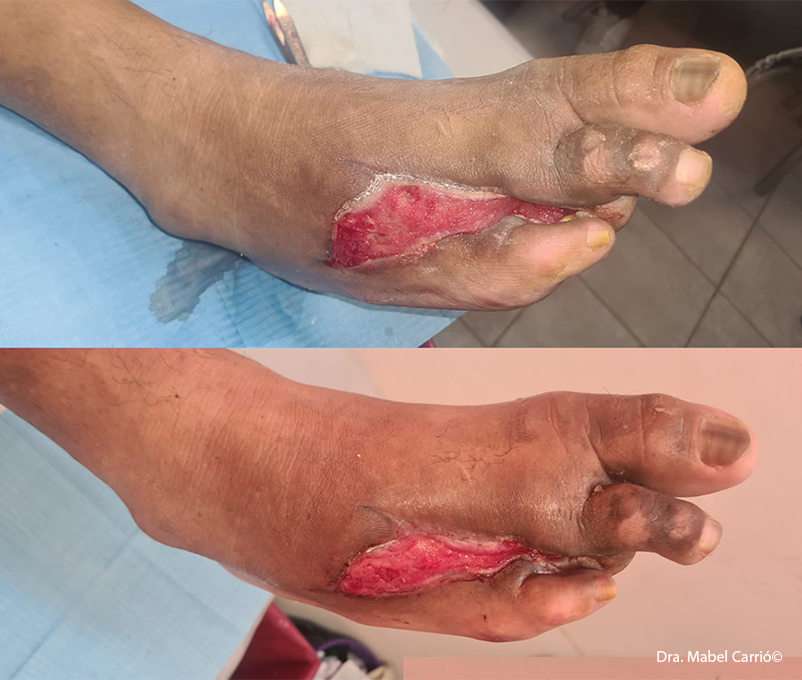
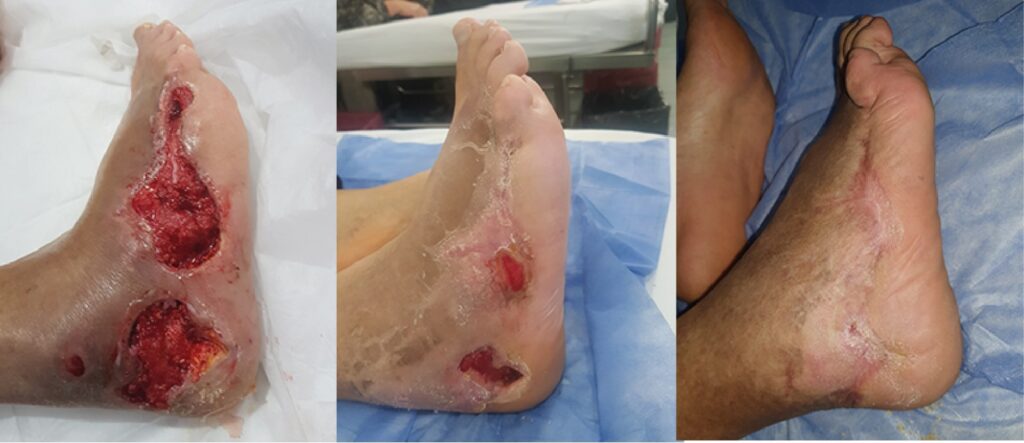
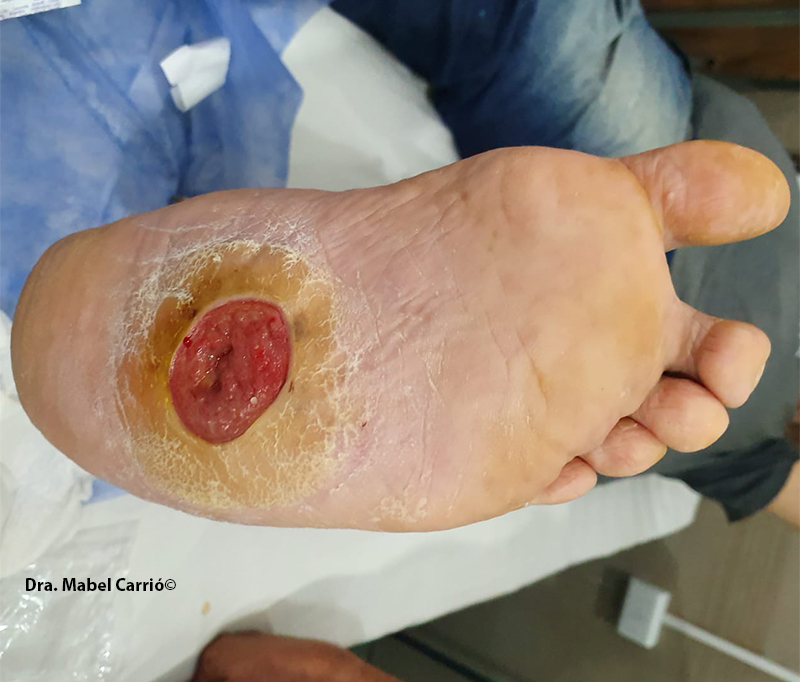
Con la enzima proteolítica colagenasa se prepara el lecho para el desbridamiento. Se emplea para el tratamiento de las heridas agudas y crónicas, menos dolorosas y traumáticas, como terapia tópica única o combinada. En la imagen, aplicación de colagenasa a un paciente que previamente presentaba tejido necrótico y actualmente tejido de granulación
– ¿Y para las úlceras vasculares?
– El abordaje inicial, ante la presencia de una úlcera con sospecha de ser vascular, es palpar los pulsos; si se puede, conviene realizar el ITB y solicitar un eco Doppler arterial de los miembros inferiores.
En caso de confirmar la sospecha diagnóstica al examen físico, se inicia tratamiento médico para mejorar la irrigación sanguínea distal con cilostazol (un vasodilatador periférico de las arterias), ácido acetil salicílico (antiplaquetario) y estatina de alta potencia a dosis máxima (como estabilizador de placa de ateroma). En algunos casos se puede indicar anticoagulación con rivaroxabán o apixabán a bajas dosis valorando la comorbilidad, las contraindicaciones y las interacciones.
El método más eficaz para acelerar la curación de las úlceras arteriales es restaurar el flujo sanguíneo local mediante la revascularización9. Una revisión sistemática de la efectividad de la revascularización del pie ulcerado mediante terapias endovasculares o técnicas de bypass quirúrgico en pacientes con diabetes y enfermedad arterial periférica concluyó que no había datos suficientes para recomendar un método de revascularización sobre otro.
La decisión de realizar un procedimiento endovascular o una cirugía de bypass abierto debe basarse en las características y preferencias del paciente, así como en la experiencia y las preferencias del cirujano, que es quien realizará la valoración por hemodinamista y cirugía vascular periférica, y solicitará estudios complementarios pertinentes, como arteriografía de miembros inferiores para el eventual tratamiento según el resultado de dicho estudio: bypass, colocación de stent o uso de balón10.
Con respecto al tratamiento local de la herida, resulta muy útil la enzima proteolítica colagenasa porque aporta un desbridamiento químico en la úlcera sin riesgo de aumentar el área ni de lastimar el tejido sano que, en estos casos, podría generar una mayor necrosis. Y en los casos de úlceras con techo necrótico, permite delimitar el área y ablandar el tejido necrótico para su posterior exéresis quirúrgica, con menor riesgo de complicaciones.
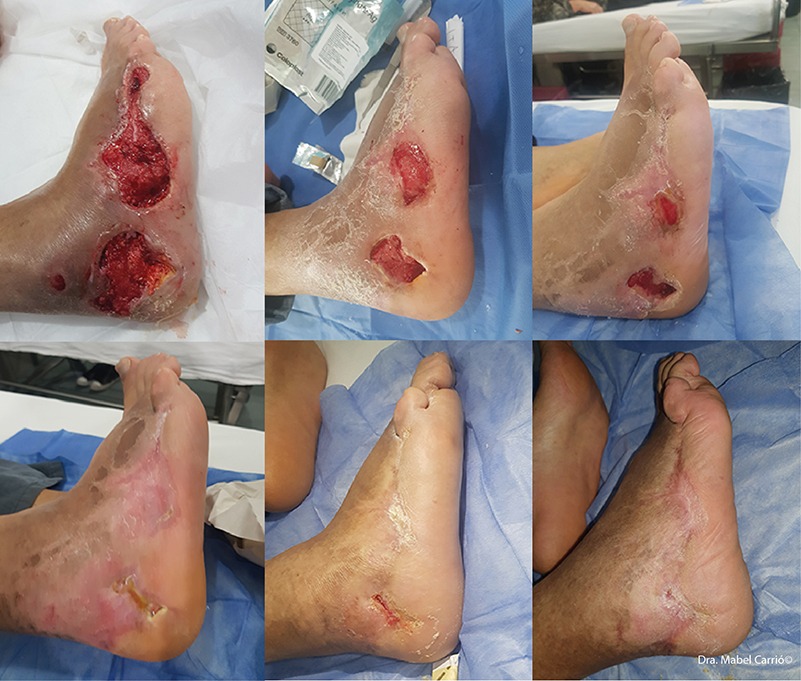
Para el tratamiento local de la herida, resulta muy útil la enzima proteolítica colagenasa porque aporta un desbridamiento químico en la úlcera sin riesgo de aumentar el área ni de lastimar el tejido sano. En la imagen, se detalla la evolución de un paciente con aplicación de colagenasa, con buena respuesta y cicatrización de la herida
Agradecimientos: a los Dres. Rubén Saurral y Jorge Ramiro Pool Unzueta, y a la Dra. Vania Rossenelvy Serrudo Miranda por colaborar en la elaboración de las respuestas.
Conflictos de interés: Abbott
Esta presentación está destinada únicamente a fines educativos. Abbott ha contratado directamente al presentador para la preparación de esta presentación y/o su entrega. Las declaraciones de hechos y opiniones expresadas en esta presentación y mostradas en las diapositivas son únicamente del presentador y no necesariamente de Abbott ni deben atribuirse a ella. Abbott no asume ninguna responsabilidad ni garantiza la exactitud, integridad o confiabilidad de la información/contenido proporcionado en este documento y renuncia expresamente a la responsabilidad en relación con el contenido de este documento.
Esta presentación no se puede modificar, duplicar o redistribuir en su totalidad o en parte sin el permiso expreso por escrito de Abbott y/o el presentador. El nombre y el logotipo de Abbott son marcas registradas/propiedad intelectual de Abbott Laboratories Inc. y sus afiliados y se usan con permiso.
Desbridamiento enzimático: úlceras del pie diabético
Referencias
1 Lipsky BA, Aragón-Sánchez J, Diggle M, et al. International Working Group on the Diabetic Foot Guidance on footwear and offloading interventions to prevent and treat foot ulcers in patients with diabetes. Diabetes Metab Res Rev 2020;36(3):e3275.
2 Carro G, Saurral R, Carlucci E, Gette F, Llanos M, Amato P. A comparison between diabetic foot classifications: WIfI, Saint Elian and Texas. Description of wounds and clinical outcomes. Int J Low Extrem Wounds 2022;21(2):120-130.
3 Schaper NC, Van Netten JJ, Apelqvist J, et al. Prevention and management of foot problems in diabetes. Diabetes Care 2019;42(10): 2064-2074.
4 Monteiro-Soares M, Boyko EJ, Ribeiro J, et al. Predictive factors for diabetic foot ulceration: a systematic review. Diabetes Metab Res Rev 2019;35(3):e3113.
5 Fitridge R, Chuter V, et al. The intersocietal IWGDF, ESVS, SVS guidelines on peripheral artery disease in people with diabetes and a foot ulcer. Diabetes Metab Res Rev2024;40(3):e3686.
6 Brem H, Sheehan P, Rosenberg HJ, et al. Efficacy and safety of collagenase for enzymatic debridement of diabetic foot ulcers. J Am Podiatr Med Assoc 2018;108(5): 383-392.
7 Dumville JC, Lipsky BA, Hoey CT, et al. Topical treatments for foot ulcers in people with diabetes: a systematic review and network meta-analysis. BMJ 2020;369:m1611.
8 Mengarelli RH, Cevallos MV. El valor de la colagenasa en heridas agudas y crónicas. Rev Argent Dermatol 2015;96(3):83-90.
9 Game FL, Attinger CE, Hartemann-Heurtier A, et al. IWGDF guidance on use of antibiotics in management of foot infections in people with diabetes. Diabetes Metab Res Rev 2019;35(2):e3156.
10 Singer AJ, et al. Evaluation and management of lower-extremity ulcers. N Engl J Med 2017;377:1559-67.