Segunda parte del trabajo en el cual se desarrollan los tratamientos actualmente disponibles para aliviar el prurito
Lugones Editorial©
El prurito es el síntoma principal en múltiples enfermedades dermatológicas y sistémicas para las cuales se requieren distintos tratamientos.
En la primera parte de este trabajo se describieron las generalidades del prurito, su clasificación y los posibles diagnósticos
En esta segunda entrega, se presentan los diferentes manejos terapéuticos para los casos de dermatitis atópica, psoriasis, dermatitis de contacto, urticaria, liquen simple crónico, micosis fungoides, cicatrices y enfermedades autoinmunes, entre otras, que se asocian con prurito.

El prurito es el síntoma principal en múltiples enfermedades dermatológicas y sistémicas para las cuales se requieren distintos tratamientos
Introducción
Los tratamientos biológicos dirigidos frente a las citoquinas de la vía Th2 como la IL-4, IL-13 o la IL-31, los agonistas/antagonistas de los opioides, los antagonistas del receptor de la NK-1, los GABAérgicos, los inhibidores de la JAK1, los anti-IL-17, la fototerapia o los inmunosupresores clásicos forman parte del arsenal terapéutico disponible actualmente.
A continuación, se detallan los tratamientos recomendados según la enfermedad de origen.
Dermatitis atópica
El prurito forma parte de los criterios diagnósticos de la dermatitis atópica (DA). Entre el 87-100% de los pacientes lo sufren. Es principalmente no histaminérgico. Citoquinas como la IL-4, IL-13, IL-31 y el TSLP son mediadores pruritógenos importantes en la DA.
Resulta complicado comparar los resultados respecto de la mejora del prurito en los distintos ensayos clínicos publicados para el tratamiento de la DA. Upadacitinib oral muestra mejores resultados tanto en monoterapia, en combinación con corticoides, como a 52 semanas.
Existen datos de dupilumab a 4 años, con una mejoría en NRS≥4 puntos respecto al basal en el 69% de los pacientes, y con tralokinumab a 3 años (datos no publicados) en un 58% de los pacientes.
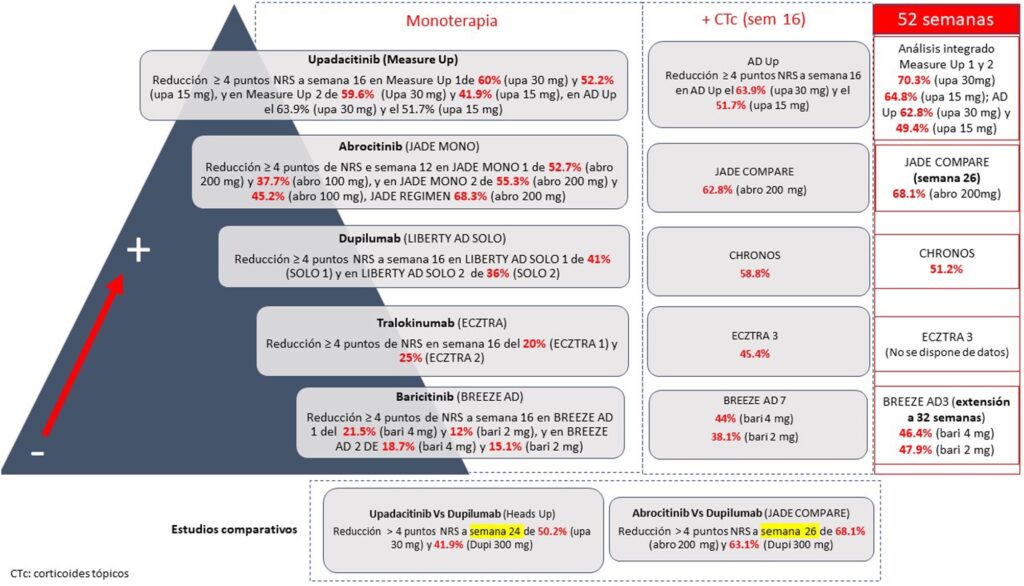
Disminución de NRS≥4 puntos según los resultados publicados en los diferentes ensayos clínicos de los nuevos fármacos en la DA.
Dermatitis alérgica de contacto
La chemoquina CXCL10, inducida por la secreción de INFγ, se ha relacionado con el prurito de la dermatitis alérgica de contacto (DAC). IL-31 y TSLP también actúan como pruritógenos. Se ha detectado una sobreexpresión de MrgprX2. Los alérgenos son capaces de inducir respuestas inflamatorias distintas.
Las fragancias estimulan la vía inflamatoria de tipo 2, mientras que el níquel o las isotiazolinonas la vía de tipo 1. Esto plantea la posibilidad del tratamiento dirigido con moléculas como dupilumab, por ejemplo.
Prurito por reacciones a fármacos
En torno al 5% de los casos de prurito tienen origen farmacológico. Puede ser por metabolitos pruritógenos, fotodermatosis, hepatotoxicidad o xerosis.
| Antibióticos | Penicilina G, amoxicilina, ampicilina, cefotaxima, ceftazidima, eritromicina, ciprofloxacina, vancomicina, clindamicina, tetraciclinas, minociclina, metronidazol, rifampicina, trimetoprima/ sulfametoxazol, antifúngicos, antipalúdicos (cloroquina, hidroxicloroquina, mepacrina) |
| Cardiovasculares | Amlodipino, diltiazem, verapamilo, clonidina, metildopa, amiodarona, captopril, enalapril, lisinopril, candesartán, irbesartán, flecainida |
| Hipolipemiantes | Clofibrato, fenofibrato, fluvastatina, pravastatina, lovastatina, simvastatina |
| Hipoglucemiantes | Metformina, gliclazida, tolbutamida, glimepiride |
| Uricosúricos | Alopurinol, colchicina, probenecid, tiopronin |
| Neurolépticos, antiepilépticos y antipsicóticos | Amitriptilina, citalopram, fluoxetina, paroxetina, sertralina, carbamazepina, fenitoína, topiramato, clorpromazina, fenotiazina, risperidona, haloperidol, clorpromazina |
| Opioides y analgésicos | Morfina, codeína, fentanilo, oxicodona, tramadol, aspirina, celecoxib, diclofenaco, ketoprofeno, naproxeno, piroxicam |
| Inmunosupresores | Metotrexate, ciclosporina, ciclofosfamida, micofenolato de mofetilo, tacrolimus, talidomida |
| Hormonas | Danazol, estrógenos, progesterona, testosterona, corticoides, tamoxifeno, clomifeno, anticonceptivos orales |
| Terapias oncológicas y biológicas | 5-Fluoracilo, clorambucilo, gemcitabina, nilotinib, vemurafenib, paclitaxel, tamoxifeno, temsirolimus, ipilimumab, cetuximab, erlotinib, rituximab, panitumumab, gefitinib, adalimumab, infliximab |
| Miscelánea | Enoxaparina, hidroxietil almidón (HES), contraste yodado, pentoxifilina, ticlopidina, interleucina-2, antitiroideos |
Tabla Principales fármacos relacionados con la inducción del prurito
Urticaria
Prurito principalmente histaminérgico donde mastocitos y basófilos orquestan el proceso. Recientemente la IL-414 y el CGRP han sido reconocidos como mediadores pruritógenos en urticaria.
Actualmente en desarrollo nuevas dianas como Mrgpr, tirosin kinasa de Bruton (BTK) o tirosin kinasa del bazo (SYK) parecen ser prometedoras. Dupilumab ha mostrado resultados significativos para esta entidad, así como biológicos que actúan contra la IL-5.
Liquen simple crónico
La expresión de neuronas GRPR+ y de TRPV1 y TRPA1 está aumentado. Se ha planteado una neuropatía de fibra pequeña secundaria a una expresión disminuida de NGF20. El rascado crónico induce la liberación de pruritógenos por el queratinocito secundario al daño directo sobre la barrera epidérmica.
El infiltrado inflamatorio es predominantemente de tipo 2. La IL-31 es la citoquina responsable de la cronicidad del prurito.
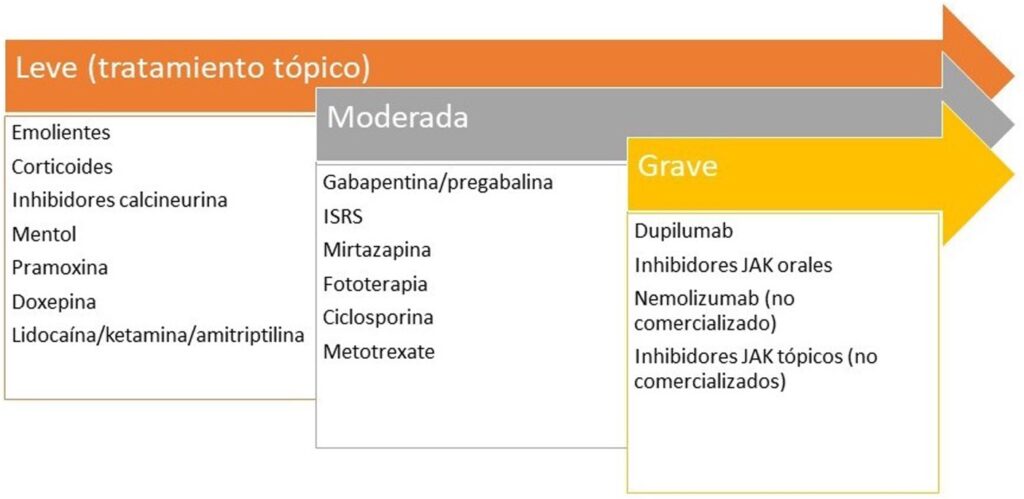
Tratamiento recomendado para el tratamiento del liquen simple crónico
Psoriasis
El 60-90% de los pacientes refieren prurito. Existe una sobreexpresión de SP, TSLP e IL-3122, frente a una expresión disminuida de KOR/dinorfina y NPY. El CGRP participa en la inducción del prurito en las terminaciones nerviosas. Las neuronas del ganglio de la raíz dorsal expresan receptores para IL-1723.
Hasta el 70% de los pacientes tratados con ixekizumab mostró una reducción del prurito. Bimekizumab obtiene un 32,2% a la semana 16 y un 60% a la semana 48 de puntuación de prurito 0 registrado mediante la escala P-SIM. La IL-22 parece activar neuronas GPRP+ y potenciar la señal pruritógena. Aquellos pacientes con prurito refractario pueden beneficiarse de antagonistas del receptor Nk-1 o derivados opioides.
Micosis fungoides/síndrome de Sézary
Hasta el 88% de los pacientes refieren prurito. Considerado un factor de peor pronóstico, es más frecuente en variantes como la foliculotropa y en estadios avanzados de la enfermedad. La IL-31 y la SP son los principales pruritógenos.
En el síndrome de Sézary (SS) se han detectado niveles elevados de IL-4, IL-2 e INFγ. Se ha descrito cierta polarización hacia Th2, lo que podría justificar la eosinofilia (factor de peor pronóstico). Sin embargo, pacientes tratados con dupilumab han mostrado un empeoramiento de la enfermedad.
Otros mediadores implicados son PAR2, neuronas GRPR+ o el disbalance opioide MOR/KOR31. Aprepitant ha mostrado resultados significativos en la reducción del prurito (posología 125-80-80mg/cada 2 semanas). Mirtazapina, GABAérgicos, derivados opioides o talidomida deben considerarse como adyuvante al tratamiento de base.
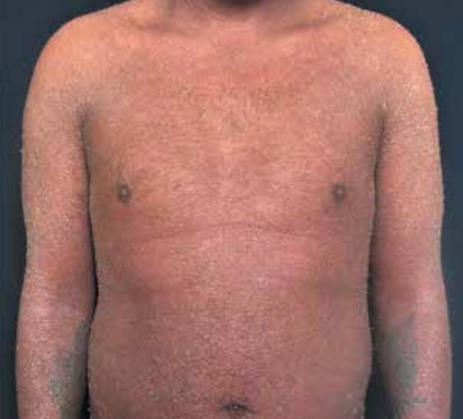
El síndrome de Sézary se caracteriza por una eritrodermia de rápida aparición
Prurito en cicatrices/queloides
Mediante transcriptómica se ha demostrado un microambiente inflamatorio neurogénico, con predominio de linfocitos Th2 y mastocitos. El NGF y la SP están sobreexpresados, así como niveles elevados de IL4Rα, triptasa y periostina. La desviación de macrófagos hacia M2 potencia la respuesta inflamatoria de tipo 2, estimulando la secreción de TGF-β por el fibroblasto, que a su vez induce la liberación de IL-31.
Las pruebas de provocación termosensoriales han demostrado una alteración de las fibras C. Existe una reducción de la densidad de fibras nerviosas intraepidérmicas. Tanto la fototerapia como dupilumab disminuyen significativamente el prurito. En la tabla 2 encontrará los distintos tratamientos.
| Tratamiento | Efecto/diana terapéutica |
| Corticoides intralesionales (acetónido triamcinolona) | Vasoconstricción, aumenta la actividad de colagenasa, actividad antimitótica de fibroblastos, reduce la expresión de IL-31 y de IL-13 |
| Crioterapia | Necrosis tisular por congelación |
| Toxina botulínica A | Inhibe la expresión del factor de crecimiento tejido conectivo, reduce los niveles de la sustancia P |
| Gabapentina | Agonista interneuronas inhibitorias centrales, disminuye el prurito de tipo neuropático |
| Terapia oxígeno hiperbárico | Reduce el ambiente inflamatorio, vasodilatador, disminuye la expresión de TRPV1 |
| Láser de luz pulsada | Inhibe la expresión del factor de crecimiento del tejido conectivo |
| 5-Fluoracilo | Inhibe la proliferación celular e induce la apoptosis de los fibroblastos |
| Parches de silicona | Aumenta la hidratación epidérmica (disminuye la actividad fibroblástica) |
Tratamientos disponibles para el prurito en cicatrices queloideas
Prurito y enfermedades autoinmunes
Hasta el 57% de los pacientes con enfermedades del tejido conectivo sufren prurito, secundario a la liberación de pruritógenos o inducido/agravado por la ingesta de fármacos como los antipalúdicos o los antagonistas del calcio.
- Dermatomiositis (DM). Hasta el 90% de los pacientes sufren prurito, principalmente en áreas fotoexpuestas. La intensidad del prurito se correlaciona con la gravedad de la DM. No existen diferencias entre la forma clásica y la amiopática. Aparece de forma premonitoria, durante la enfermedad o paraneoplásico. La IL-31 se ha identificado como pruritógeno. La reducción de las fibras nerviosas intraepidérmicas sin cambios en las fibras peptidérgicas sugirieren una posible neuropatía de pequeña fibra.
- Esclerosis sistémica. El 62,3% refiere prurito, de características neuropáticas, principalmente en cabeza, tronco y brazos. Estos pacientes asocian mayor afectación cutánea, gastrointestinal, y/o pulmonar. La cronicidad del prurito se ha relacionado con la positividad a los anticuerpos anti-centrómero. Existe una regeneración de fibras C y un aumento de la población neuronal.
- Lupus eritematoso cutáneo. El 76,8% experimenta prurito, la mitad de intensidad moderada-grave. El cuero cabelludo es la localización más frecuente. Se ha detectado una disminución del número de fibras pequeñas y una disminución de las fibras nerviosas intraepidérmicas. La fotosensibilidad y el uso de antipalúdicos son factores desencadenantes. Estos pacientes muestran niveles elevados de IL-3143.
- Morfea. Entre el 46-52,2% presentan prurito, más prevalente en adultos que en niños. La mejoría con fototerapia UVA1 sugiere una inflamación neurógena mediada por citoquinas.
- Síndrome de Sjögren. Hasta el 38,3-41,6% asocian prurito, sobre todo la forma primaria. Es la segunda manifestación cutánea más frecuente después de la xerosis. Se ha descrito una neuropatía de fibra pequeña. El prurito paraneoplásico debería considerarse por el riesgo de linfomas y cáncer de tiroides.
- Los tratamientos recomendados para el prurito en estos pacientes como adyuvante al tratamiento de base son apremilast, gabapentina, pregabalina, naltrexona o talidomida. Los inhibidores JAK orales y tópicos parecen ser prometedores.

Hasta el 57% de los pacientes con enfermedades del tejido conectivo sufren prurito
Prurito colestásico
Prurito de localización palmoplantar, aunque puede ser generalizado. La cirrosis biliar primaria o colangitis esclerosante primaria muestran niveles elevados de autotaxina, enzima que metaboliza la lisofosfatidilcolina en ácido lisofosfatídico capaz de activar TRPV4.
Naltrexona ha demostrado ser eficaz en el prurito urémico. La vía pruritógena más relevante es la unión de los ácidos biliares a MrgprX4. La rifampicina disminuye la actividad de la autotaxina
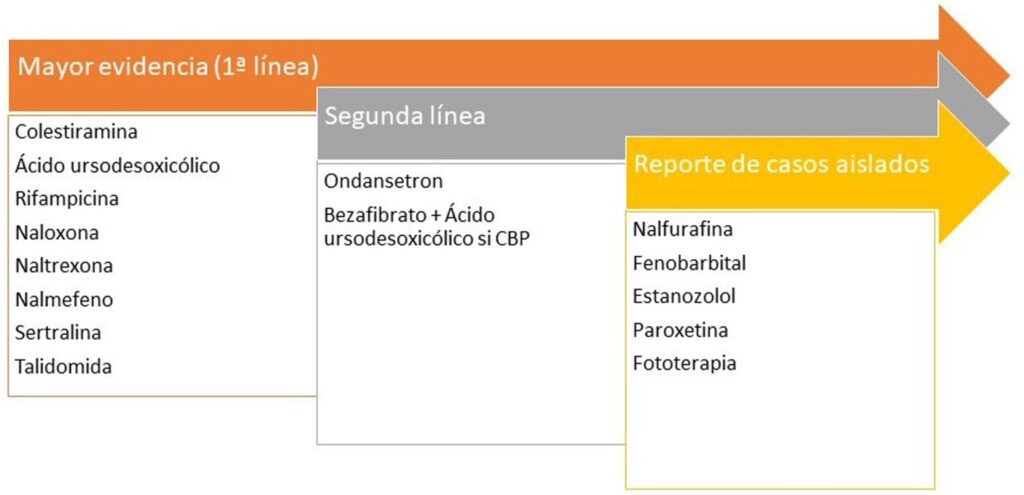
Tratamiento recomendado para el prurito colestásico
Prurito y embarazo
Entre el 18-40% de las embarazadas experimentaran prurito en algún momento de la gestación.
| Dermatosis gestacional | Primera línea | Segunda línea | Tercera línea |
| Erupción atópica del embarazo | Emolientes, corticoide tópico media potencia (corticoides orales si brote grave) | Cetirizina, loratadina, levocetirizina (categoría B FDA) Fototerapia | Ciclosporina (categoría C FDA), azatioprina (categoría C FDA), dupilumab (datos de RWE) |
| Erupción polimorfa del embarazo | Emolientes, cetirizina, loratadina, desloratadina, corticoide tópico de media potencia | Corticoide oral (prednisona) | |
| Penfigoide gestationis | Emolientes, corticoide tópico alta potencia, cetirizina, loratadina, desloratadina | Corticoide oral (prednisona), tacrolimus tópico (no más de 5g al día) | Azatioprina (categoría C FDA), dapsona (categoría C FDA), inmunoglobulinas intravenosas, omalizumab (categoría B FDA), dupilumab, rituximab |
| Colestasis intrahepática del embarazo | Ácido ursodesoxicólico oral | Rifampicina (categoría C FDA) |
Tratamientos recomendados para las distintas dermatosis gestacionales que cursan con prurito
Prurito paraneoplásico
Prurito que aparece antes o durante el proceso tumoral, pero que no es consecuencia ni del infiltrado por células tumorales ni por el tratamiento administrado. Desaparece tras remisión del tumor, y reaparece si hay recurrencia. Trastornos oncológicos hematológicos y gastrointestinales son los más frecuentes. Hasta el 5,9% de los casos es generalizado.
El 30% de los pacientes con linfoma de Hodgkin, el 40% con trombocitosis esencial, el 15-50% de los no-Hodgkin y de policitemia vera (con el prurito acuagénico característico, más intenso en portadores de la mutación de JAK2 V617F) asocian prurito.
| Fármaco | Posología | Precauciones principales |
| Hidroxicina | 25-50 mg/noche | Insuficiencia hepática, insuficiencia renal, riesgo de convulsiones, riesgo de arritmia y prolongación de QT. Evitar ingesta de alcohol |
| Paroxetina | 5-20 mg/día | Evitar con linezolid e IMAO (síndrome serotoninérgico), interacción con tamoxifeno, glaucoma, epilepsia inestable |
| Fluvoxamina | 25-100 mg/día | Evitar con linezolid e IMAO (síndrome serotoninérgico), glaucoma, epilepsia inestable, prolongación QT, interacción con clopidogrel |
| Sertralina | 25-50 mg/día | Evitar con pimozida y con IMAO, epilepsia inestable, riesgo de sangrado, insuficiencia hepática, insuficiencia renal |
| Amitriptilina | 25-100mg/noche | Infarto cardiaco reciente, evitar con IMAO, insuficiencia hepática grave, arritmia cardiaca, hipotensión, retención urinaria, hipertiroidismo |
| Doxepina | 50 mg/noche | Estreñimiento, xerostomía, retención urinaria, arritmias, glaucoma, ictericia colestásica, hipertiroidismo |
| Mirtazapina | 15 mg/noche | Evitar con IMAO, riesgo agranulocitosis, epilepsia inestable, insuficiencia hepática, insuficiencia renal, elevación de glucemia, enfermedades cardiacas, toxicodermia grave, evitar ingesta de alcohol |
| Gabapentina | 300-600 mg/8 h (máximo 3.600 mg/día) | DRESS, pancreatitis aguda, epilepsia inestable, control si administración concomitante de opioides |
| Pregabalina | 75-600 mg/día (dividido en 3 dosis) | Toxicodermia grave, mareo, somnolencia, visión borrosa, insuficiencia cardiaca congestiva, control si administración concomitante de opioides. Evitar consumo de alcohol |
| Talidomida | 50-200mg/día | Neuropatía periférica, teratogénico, fenómenos tromboembólicos, hipotiroidismo, toxicodermias graves, herpes zoster, leucoencefalopatía multifocal progresiva |
| Naloxona | 0,8-2 mg/intravenoso | Dependencia física, náuseas, hipotensión, hipertensión, taquicardia, edema de pulmón |
| Naltrexona | 50-100 mg/día | Insuficiencia hepática, dependencia física, evitar con talidomida, hidroxicina, doxepina, amitriptilina |
| Aprepitant | 125-80-80 mg en ciclos cada 1 o 2 semanas | Interacciones farmacológicas (CYP3A4), hipo, estreñimiento, cefalea |
Tratamientos recomendados para el tratamiento del prurito paraneoplásico
Prurigo (nodular) crónico
El infiltrado de linfocitos T, mastocitos y eosinófilos en la histopatología confirman un ambiente inflamatorio de tipo 2, donde citoquinas como la IL-4 y la IL-31 parecen jugar un papel importante, así como la IL-17 y la IL-22. Se ha detectado la sobreexpresión de neuronas peptidérgicas SP+ y CGRP+.
Existe una hiperinervación en la dermis y una reducción de la densidad de fibras nerviosas en la epidermis secundario al disbalance entre factores de crecimiento neuronal y de factores de repulsión.
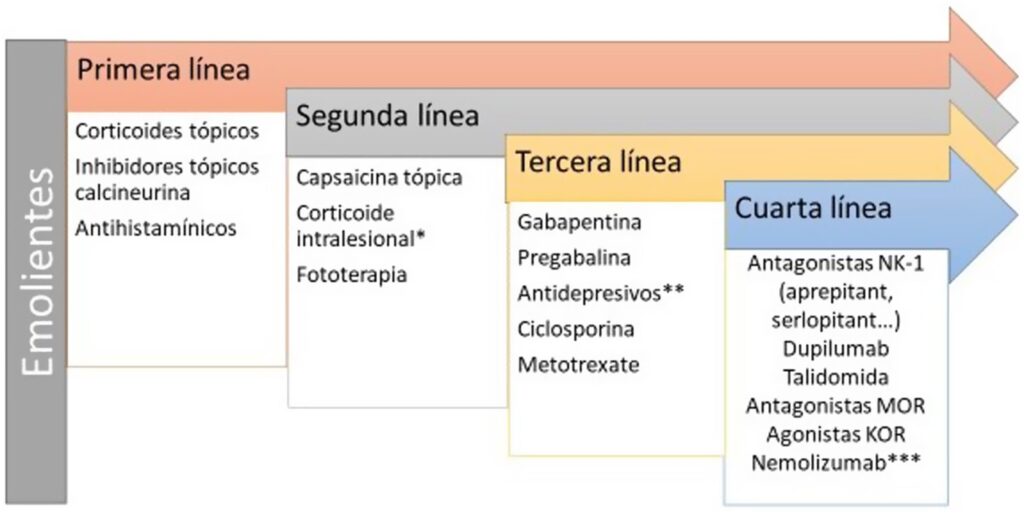
Tratamiento recomendado para el tratamiento del prurigo crónico
Cuidados generales del paciente con prurito
- Evitar el tabaco, alcohol, cafeína y otros estimulantes, picantes y el estrés.
- Ducha mejor que baño, con agua tibia y durante un máximo de 10 min.
- Ducha con jabones sin detergentes (syndet), aceites de ducha, o crema. Evitar el uso de productos perfumados y de sustancias irritantes como el sodium lauril sulfato. Así mismo, preferiblemente utilizar jabones de pH neutro.
- Cremas emolientes o bálsamos hipoalergénicos, libres de fragancias y evitando conservantes de elevado poder de sensibilización como las isotiazolinonas. Pueden contener como ingredientes sustancias calmantes (ver más adelante).
- Ropa suave y holgada de algodón, evitar materiales sintéticos y ajustados.

Para el tratamiento del prurito se aconseja usar cremas emolientes o bálsamos hipoalergénicos
Tratamientos para el prurito localizado
- Anestésicos tópicos.
- Polidocanol al 2-10%.
- Fórmula magistral de lidocaína al 2,5-5% + amitriptilina al 5% + ketamina al 5-10% crema transdérmica.
- Pramoxina al 1% loción, crema, espuma, geles.
- Lidocaína al 2-5%.
- Antihistamínicos tópicos. Difenhidramina al 1-2%, 3-4 veces al día, y doxepina al 5% crema 4 veces al día.
- Antiinflamatorios tópicos y capsaicina. Corticoides tópicos, inhibidores tópicos de la calcineurina (ITC) y capsaicina al 0.025% crema.
Otros tratamientos
- Antihistamínicos
- Fototerapia
- Derivados opioides
- Antidepresivos
- Talidomida/lenalidomida
- Apremilast/difamilast/roflumilast
- Antineurálgicos
- Inmunosupresores clásicos
- Antagonistas del receptor de la NK-1
- Antibióticos
- Antagonistas del receptor de la serotonina 5-HT3
Cualquiera sea el tratamiento indicado para cada paciente en particular, lo fundamental es romper el ciclo de picor-rascado, lo cual puede resultar un verdadero reto terapéutico.

La clave del éxito será seleccionar correctamente el tratamiento en cada paciente
Prurito: tratamientos
Fuente
Navarro-Triviño FJ. Pruritus in dermatology: part 2: diseases and their treatment. Actas Dermosifiliogr. 2023;114.