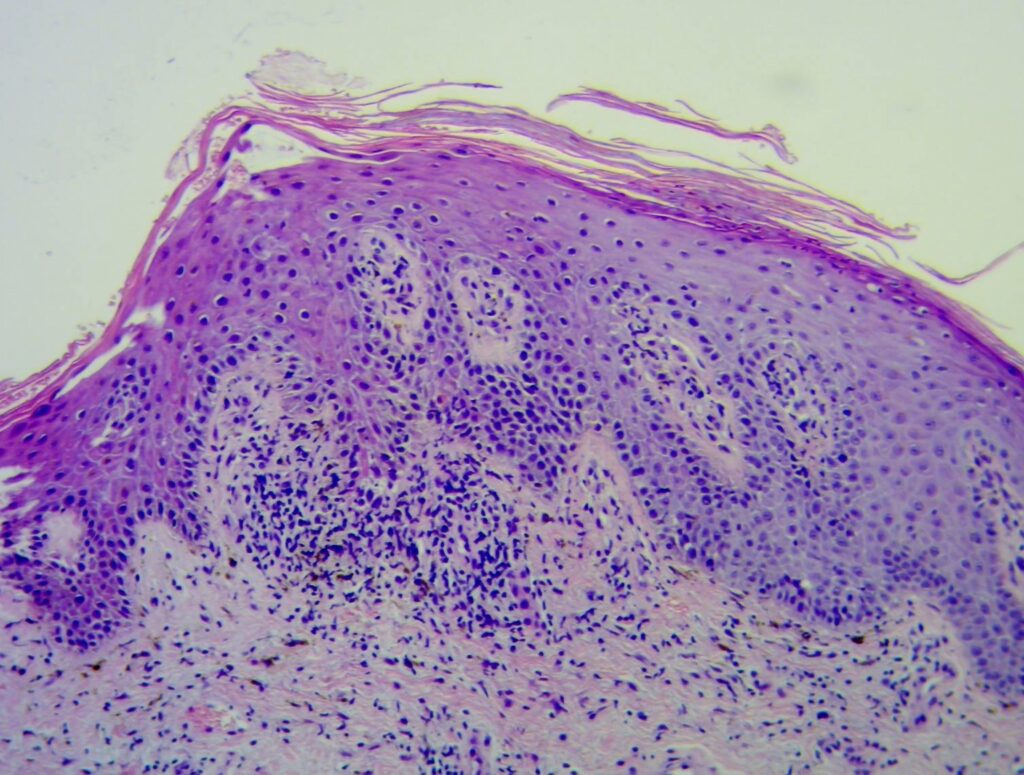
La eritrodermia psoriásica es una variante de la psoriasis más resistente al tratamiento convencional, el cual debe ser individualizado a cada paciente
Sello Editorial Lugones©
Revista Dermatología Argentina
- Anamá Di Prinzio. Médica Asociada, Instructora de Residentes, Servicio de Dermatología, Hospital Italiano, Ciudad Autónoma de Buenos Aires, Argentina
- Luis D. Mazzuoccolo. Jefe del Servicio de Dermatología, Hospital Italiano, Ciudad Autónoma de Buenos Aires, Argentina
La psoriasis es una enfermedad inflamatoria crónica de la piel que afecta a un 2 % de la población mundial. Varios subtipos clínicamente distintos de psoriasis incluyen la psoriasis crónica en placas, la psoriasis ungueal, la psoriasis pustulosa, la psoriasis eritrodérmica (EP) y la psoriasis en gotas. La EP es una variante rara y grave con una prevalencia inferior al 3% de todos los casos. Se caracteriza por eritema y descamación que comprometen más del 90% de la superficie corporal. Los pacientes afectados pueden presentar síntomas sistémicos como fiebre, artralgias y prurito.
En el Hospital Italiano de Buenos Aires, se realizó un estudio observacional analítico de cohorte retrospectivo de pacientes mayores de 18 años con diagnóstico de eritrodermia evaluados por el Servicio de Dermatología en el período comprendido entre el 1 de enero de 2010 y el 1 de junio de 2020. Se incluyeron 70 pacientes hospitalizados con eritrodermia, que tuvieron un seguimiento mínimo de 6 meses.
Los objetivos fueron describir las características demográficas y clínicas, la etiología, las alteraciones de laboratorio, los hallazgos histopatológicos, las complicaciones durante la hospitalización, el tratamiento y la evolución de los pacientes, así como analizar la relación de estos datos entre sí.
Los autores encontraron que la psoriasis es la segunda causa de eritrodermia en la población, a diferencia de lo comunicado en la literatura médica internacional. Las reacciones adversas a fármacos (RAF) son la primera causa de eritrodermia. Consideran que este resultado se debe, en parte, a que el presente estudio se realizó en un centro de alta complejidad, en 70 pacientes hospitalizados con eritrodermia, la mayoría expuestos a múltiples fármacos. En esto influye el hecho de que la principal causa de eritrodermia fueron las RAF (34 pacientes), seguidas de la psoriasis (14 pacientes).
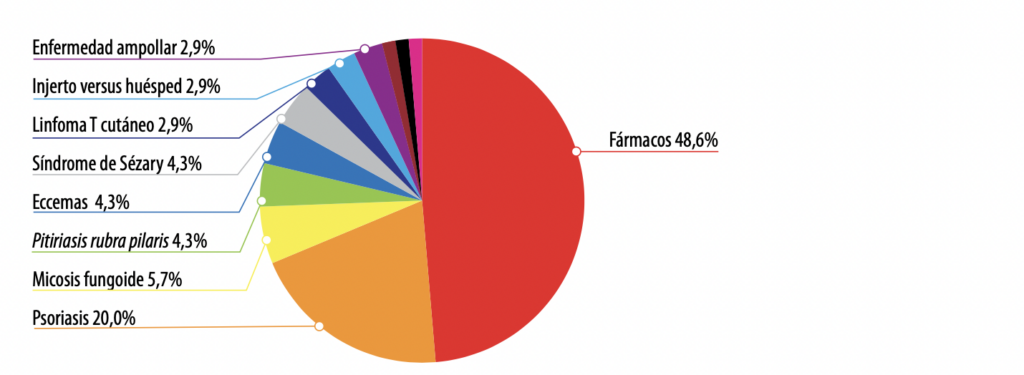
Gráfico: Causas de eritrodermia
La fisiopatogenia de la psoriasis es compleja y tiene una fuerte contribución genética y ambiental. Dentro de las citoquinas y mediadores inflamatorios están incluidos niveles más altos de IL-4 e IL-10, elevación de IgE sérica, aumento de la respuesta Th2 y presencia de moléculas de adhesión circulantes. Los mediadores inflamatorios críticos son el factor de necrosis tumoral (TNF) y la IL-23, que expande y mantiene las células Th17 y promueve la secreción de IL-17A. Por lo tanto, TNF, IL-23 e IL-17A se consideran objetivos biológicos claves para los tratamientos de la psoriasis y han resultado muy eficaces en el tratamiento de la EP.
Los hallazgos patológicos en la EP son diversos. La interpretación de estos en el estudio histopatológico de la piel afectada es un desafío, ya que las características específicas de la psoriasis quedan enmascaradas por los cambios histológicos inespecíficos de la eritrodermia. Por ello, suelen ser necesarias numerosas biopsias para llegar al diagnóstico etiológico. Debido a la alta morbimortalidad en la EP, el manejo inicial debe incluir una evaluación médica completa y de las infecciones, dado el mayor riesgo de sepsis; la corrección de las anomalías de los líquidos corporales, proteínas y electrolitos, y la restauración de la barrera cutánea.
Los autores del trabajo Eritrodermia psoriásica. Revisión y actualización terapéutica concluyen que la EP es una variante de la psoriasis más resistente al tratamiento convencional. En la población, la psoriasis es la segunda causa más frecuente de eritrodermia, precedida por las RAF.
El tratamiento debe ser individualizado a cada paciente, dependiendo de si el cuadro es agudo o insidioso, estable o inestable, del estado clínico del paciente, sus comorbilidades y de los tratamientos recibidos. Los productos biológicos han revolucionado el tratamiento de la psoriasis en placas y sus resultados son prometedores.
Los agentes anti-TNF pueden combinarse con inmunosupresores tradicionales para obtener mayor eficacia, mientras que los anti-IL-12/23 y anti-IL-17 suelen administrarse como monoterapia por su eficacia superior y, por lo tanto, se utilizan como tratamientos de primera línea contra la EP. El infliximab, el ustekinumab, el guselkumab y el ixekizumab pueden considerarse de primera línea en el tratamiento de los brotes agudos y graves, mientras que el etanercept y el adalimumab son agentes de segunda línea.
Para los pacientes que no tienen acceso a los productos biológicos, se sugieren los inmunosupresores convencionales.
Cada vez se aprueban más tratamientos contra la EP. Es importante dirigir una terapia individualizada, basada en las características de la enfermedad del paciente, sus comorbilidades y los tratamientos recibidos. Además, hay que evaluar la dosificación óptima y la farmacocinética de los medicamentos por elegir y considerar el tiempo de supervivencia de estos, ya que muchos de ellos producen taquifilaxia, un fenómeno de desensibilización celular que ocurre debido a una estimulación farmacológica prolongada en el tiempo.